Koronawirus SARS-CoV-2 i choroba COVID-19. Co musisz wiedzieć?
Kto jest najbardziej narażony na zakażenie i zachorowanie? Jakie działania profilaktyczne można podjąć? Jaka jest śmiertelność? Prezentujemy odpowiedzi na najczęściej zadawane pytania.
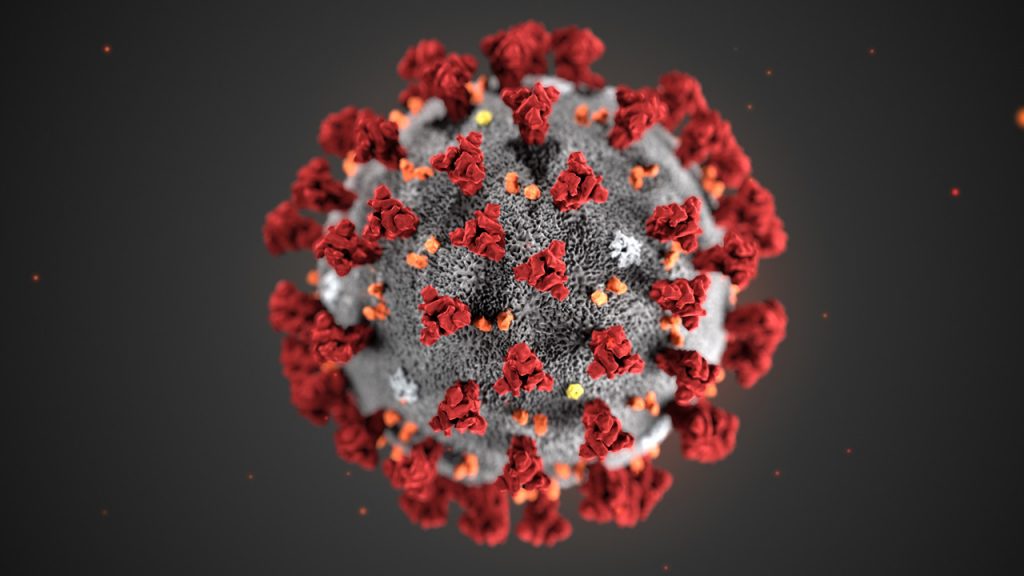
Koronawirusy
Koronawirusy (Coronaviridae) są rodziną wirusów RNA poznaną w latach 60. XX w. Nazwa wirusów tej grupy wiąże się z ich wyglądem. Mają one w osłonce struktury białkowe, których wygląd odkrywcom skojarzył się z koroną. Wirusy mają kształt sferyczny (średnica ok. 120 nm). Ich genom to jednoniciowy RNA o wielkości bardzo dużej jak na wirusy RNA – 28-30 tys. nukleotydów.
Poznane zostały koronawirusy zakażające różne gatunki ssaków i ptaków. Wśród nich są 4 gatunki wirusów człowieka (229E, OC43, NL63 i HKU1) powszechnie występujące na całym świecie i wywołujące zakażenia dróg oddechowych i przewodu pokarmowego o zazwyczaj lekkim przebiegu. Wirusy HCoV-229E i HCoV-OC43 są odpowiedzialne za 5-30% przypadków tego typu schorzeń.
W XXI w. pojawiły się nowe koronawirusy człowieka, prawdopodobnie jako wynik mutacji wirusów zwierzęcych umożliwiających adaptację do replikacji w komórkach ludzkich.
Pierwszy był wirus wywołujący zespół ciężkiej ostrej niewydolności oddechowej (SARS). Wirus ten (SARS-CoV) krążył wśród ludzi w latach 2002-2003. Odnotowano ponad 8 tys. zakażeń ze śmiertelnością ok. 10%. Wirus prawdopodobnie wywodził się od wirusa małych nietoperzy owadożernych występujących w Chinach.
Od 2012 r. notuje się, głównie na Półwyspie Arabskim, przypadki zespołu bliskowschodniej niewydolności oddechowej (MERS). Przez 8 lat stwierdzono ponad 2,5 tys. zachorowań ze śmiertelnością ok. 35%. Jest to przede wszystkim zakażenie odzwierzęce, którego źródłem są wielbłądy, a pomiędzy ludźmi transmisja MERS-CoV jest słaba.
Obecnie pojawił się trzeci nowy koronawirus.
Nowy koronawirus – SARS-CoV-2
W 2019 r., prawdopodobnie w listopadzie, zaczęły się zakażenia ludzi nowym wirusem. Wstępnie nazwano go 2019-nCoV (czyli nowy koronawirus z roku 2019), a obecnie ma on oficjalną nazwę SARS-CoV-2 (czyli koronawirus SARS typu 2). Międzynarodowy Komitet Taksonomii Wirusów (ICTV) decydując się na nadanie takiej właśnie nazwy nowemu gatunkowi wirusa, kierował się podobieństwem genetycznym do wirusa SARS (79,5%) i podobieństwem objawów klinicznych wynikających z zakażenia do choroby sprzed kilkunastu lat.
SARS-CoV-2 wnika do komórek człowieka, korzystając z tych samych receptorów na powierzchni komórki co SARS-CoV. Receptorem jest białko ACE-2 (angiotensin-converting enzyme 2; konwertaza angiotensyny 2) występujące m.in. w płucach. Sprawia to, że oba wirusy mają podobną drogę zakażenia i wywołują podobne objawy chorobowe.
Nowy wirus ma genom zbudowany z 29,9 tys. nukleotydów i wykazuje znaczne podobieństwo genetyczne (96%) z koronawirusami izolowanymi od nietoperzy owadożernych żyjących w Chinach. Od tych zwierząt wirus prawdopodobnie przeszedł, pośrednio lub bezpośrednio, na człowieka. Towarzyszyły temu zmiany mutacyjne adaptujące wirusa do replikacji w komórkach ludzkich. Powtórzyła się zatem historia z 2002 r., z tym że zaszły inne mutacje, a więc obecnie mamy do czynienia z odmiennym wirusem. Podejrzewa się, że w drodze do człowieka wirus adaptował się do różnych gatunków ssaków. W przypadku wirusa SARS mówiło się o cywetach, teraz w przypadku SARS-CoV-2 podejrzewa się pangoliny. Przypuszczalnie nie da się tego ustalić z całą pewnością. Nie ma to także obecnie praktycznego znaczenia, gdyż mamy do czynienia z wirusem ludzkim, przenoszącym się pomiędzy ludźmi, bez pośrednictwa zwierząt.
Przyjęta przez WHO nazwa choroby to COVID-19 (coronavirus disease 2019, czyli choroba koronawirusowa z roku 2019). Nazwa niezbyt ciekawa, ale odpowiadająca przyjętym normom nazewniczym. Z jednej strony jest to nazwa poprawna politycznie (choroba nie powinna kojarzyć się z rejonem geograficznym, ani z grupą ludzi lub zwierząt jako źródłem zakażenia), a z drugiej strony podkreśla, że klinicznie nie jest to SARS.
Objawy choroby COVID-19
W większości przypadków zakażenie przebiega bezobjawowo lub choroba ma łagodny przebieg. U około 20% osób zakażonych występują nasilone objawy kliniczne, które mogą prowadzić do zgonu.
Objawy rozwijają się najczęściej w czasie od 2 do 14 dni od ekspozycji, u większości pacjentów w ciągu 5-6 dni.
Najczęściej stwierdzane objawy zakażenia to gorączka, kaszel o różnym nasileniu, duszność, trudności w oddychaniu. W przypadkach o ciężkim przebiegu występuje zapalenie płuc, może rozwinąć się zespół ostrej niewydolności oddechowej i niewydolność wielonarządowa. Taki przebieg choroby może zakończyć się niepomyślnie.
Kto jest najbardziej narażony na zakażenie i zachorowanie?
Wirus SARS-CoV-2 przenosi się drogą kropelkową. Taka droga zakażenia występuje w przypadku grypy i innych tzw. przeziębień wirusowych. Wiemy, że osoby zakażone mogą replikować wirusa i zakażać innych przez kilka dni przed pojawieniem się objawów chorobowych. Ponadto część osób przechodzi zakażenie bezobjawowo, stanowiąc prawdopodobnie źródło zakażenia. Sprawia to, że nadzór epidemiologiczny nad rozprzestrzenianiem się choroby jest bardzo trudny.
Bardziej istotna jest sprawa konsekwencji zakażenia. Tu obserwujemy znaczne zróżnicowanie. Analiza kilkudziesięciu tysięcy przypadków zakażeń w Chinach pokazuje, że ponad 80% ludzi ma objawy łagodnej choroby, kilkanaście procent przechodzi ciężką infekcję, a 2-3% umiera. Należy podkreślić, że przypadki śmiertelne dotyczą prawie wyłącznie osób obciążonych poważnymi schorzeniami. Szczególnie narażeni na niekorzystny rozwój choroby są pacjenci z upośledzeniem odporności, leczeni immunosupresyjnie, z chorobami nowotworowymi, cukrzycą itp. Dla takich osób także zakażenia znanymi od dawna wirusami (jak np. wirus grypy) stanowią poważne zagrożenie.
Obecnie trudno stwierdzić, czy jest jakaś grupa ludzi mniej lub bardziej wrażliwa na zakażenie, z wyjątkiem zależności od wieku pacjentów, gdzie występuje wyraźna korelacja z przebiegiem choroby. Śmiertelność rośnie wraz z wiekiem pacjenta. Do 50. roku życia jest to ułamek procenta, a w grupie powyżej 80. roku życia – kilkanaście procent. Obserwuje się mało zachorowań u dzieci (podobnie było w przypadku SARS).
Nie wiemy jeszcze, jaki odsetek zakażonych przechodzi infekcję bezobjawowo. Ponieważ ludzie ci nie potrzebują pomocy medycznej, to trudno ich ująć w statystykach epidemiologicznych. Z tego powodu wskaźniki śmiertelności podawane obecnie są zapewne zawyżone, a próby oszacowania rzeczywistej śmiertelności (dla wszystkich grup wiekowych łącznie) wskazują na poziom 0,3-1%.
Dla porównania śmiertelność w innych chorobach wirusowych to szacunkowo: wścieklizna – 100%, ebola – 40-90%, grypa ptasia H5N1 – 50%, ospa prawdziwa – 20-50%, SARS – 10%, grypa „hiszpanka” 1918 – 3-5%, odra – 2‰, grypa sezonowa – <1‰.
Działania profilaktyczne
Koronawirusy są wrażliwe na podstawowe środki dezynfekcyjne i wysoką temperaturę. Skuteczne są więc standardowe procedury stosowane do odkażania.
Do podstawowych sposobów zapobiegania zakażeniu należą:
- częste mycie rąk wodą z mydłem; odkażanie rąk preparatami na bazie alkoholu oraz unikanie dotykania rękami oczu, nosa, ust (jest to częsty nawyk, którego nie kontrolujemy);
- zakrywanie nosa i ust podczas kaszlu i kichania, używanie jednorazowej chusteczki, która powinna zostać natychmiast usunięta lub kichanie w zgięcie łokcia, nigdy w otwarte dłonie;
- w przypadku kontaktu z osobami prezentującymi objawy zakażenia wskazane jest utrzymanie odległości co najmniej 1 metra;
- stosowanie masek ochronnych: nie ma potrzeby stosowania masek przez osoby zdrowe; maski powinny być stosowane w przypadku kontaktu z osobą z podejrzeniem zakażenia nowym koronawirusem (np. podczas sprawowania opieki nad taką osobą), a także przez osoby które kichają i kasłają.
Terapia i szczepionka
Leczenie COVID-19 jest przede wszystkim objawowe. Nie ma obecnie zarejestrowanego leku przeciwko koronawirusom. Próby leczenia dostępnymi lekami przeciwwirusowymi wskazują na możliwe korzystne efekty podawania inhibitorów proteazy HIV i inhibitorów neuraminidazy wirusa grypy. Są to jednak leki ukierunkowane na inne wirusy. Pojawiły się doniesienia o znalezieniu substancji swoiście hamujących SARS-CoV-2, jednak na wyniki badań musimy poczekać.
Rozpoczęto badania kliniczne oceniające skuteczność i bezpieczeństwo leku przeciwwirusowego o nazwie remdesivir u chorych zakażonych SARS-CoV-2. Preparat ten jest analogiem nukleotydowym, zaburzającym aktywność wirusowej polimerazy RNA. Jego skuteczność była wcześniej oceniana u chorych m.in. na gorączki krwotoczne Ebola i Marburg, a także SARS i MERS na modelach zwierzęcych. Innym lekiem o podobnym do remdesiviru mechanizmie działania jest favipiravir, również stosowany aktualnie w badaniach klinicznych w Chinach i w Japonii. Jednak żaden z wyżej wymienionych leków nie został dotychczas zarejestrowany przez FDA (Food and Drug Administration – Agencję Żywności i Leków) do leczenia COVID-19.
Trwają obecnie prace nad szczepionką chroniącą przed COVID-19. Proces opracowania preparatu szczepionkowego, jego standaryzacji i sprawdzenia bezpieczeństwa oraz wdrożenia masowej produkcji szczepionki musi zająć wiele miesięcy. Szacuje się, że szczepionka może być dostępna na rynku za ok. 12 miesięcy.
Czy można pozbyć się wirusa?
Zagadnienie to można rozpatrywać w skali indywidualnej i populacyjnej.
W wymiarze indywidualnym już na obecnym etapie rozwoju epidemii, tysiące osób uznano za wyleczonych. Można się spodziewać, że u tych pacjentów powstała odporność swoista, m.in. wytwarzane są przeciwciała. Powinno to wiązać się z eliminacją wirusa i nabyciem odporności na ponowne zakażenie. Niepokojące są jednak doniesienia, że u części pacjentów wyleczonych wykrywa się ponownie wirusa. Właściwą ocenę sytuacji uzyskamy poznając wyniki kilkumiesięcznych obserwacji.
W skali populacyjnej wydaje się niemożliwe trwałe pozbycie się wirusa, tak jak to udało się osiągnąć z wirusem SARS. Wirus SARS-2 prawdopodobnie będzie stałym elementem plejady wirusów człowieka. Ponadto mutacje wirusa mogą zmieniać charakter zakażenia w trudnym do przewidzenia kierunku.
Gdzie szukać wiarygodnych informacji o chorobie?
- Narodowy Instytut Zdrowia Publicznego – Państwowy Zakład Higieny (NIZP-PZH)
- World Health Organization
- European Centre for Disease Prevention and Control
- Centers for Disease Control and Prevention
- Coronavirus COVID-19 Global Cases by Johns Hopkins CSSE
- ProMED International Society for Infectious Diseases
Autorami opracowania są:
- dr hab. Egbert Piasecki, prof. Instytutu Immunologii i Terapii Doświadczalnej im. Ludwika Hirszfelda PAN we Wrocławiu, kierownik Laboratorium Wirusologii IITD PAN
- prof. dr hab. Brygida Knysz, kierownik Katedry i Kliniki Chorób Zakaźnych, Chorób Wątroby i Nabytych Niedoborów Odpornościowych Uniwersytetu Medycznego im. Piastów Śląskich we Wrocławiu
Źródło artykułu https://informacje.pan.pl
Data publikacji opracowania: 28.02.2020 r.
- Matematyczny instynkt? O wrodzonych podstawach i wczesnej ontogenezie kompetencji numerycznych i geometrycznych - 23 kwietnia 2025
- Radosnych i spokojnych Świąt Wielkanocnych - 18 kwietnia 2025
- XVIII Warsztaty Filozofii Przyrody. Gniezno, 12-15 czerwca 2025. Zaproszenie - 16 kwietnia 2025

